Leiszmanioza – niebezpieczna choroba tropikalna
Leiszmanioza to choroba wywołana przez pasożytnicze wiciowce, która objawia się szerokim spektrum zmian i dolegliwości, głównie skórnych. Jej występowanie potwierdzono w licznych krajach rejonów tropikalnych. Możliwość podróżowania oraz chęć odkrywania nieznanych dotąd terenów sprawia, że leiszmanioza stanowi obecnie poważny problem w skali świata, a sporadyczne przypadki jej występowania są diagnozowane również w Polsce.
Leiszmanioza – przyczyny powstawania choroby
Chorobę powodują wiciowce Leishmania sp., które zarażają zarówno zwierzęta, jak i ludzi. Pasożyty te są przenoszone przez samice muchy piaskowej z rodzaju:
- Phlebotomus (w Starym Świecie),
- Luizomyia (w Nowym Świecie).
Ponad 20 gatunków wiciowców Leishmania sp. jest patogennych dla człowieka. Do zakażenia dochodzi po ukąszeniu przez zainfekowaną muchówkę lub po rozgnieceniu jej w obrębie ran i zmian skórnych, co sprzyja wtarciu pasożytniczego wiciowca do wnętrza organizmu.
Rezerwuarem pasożytniczego Leishmania sp. są:
- dzikie zwierzęta – gryzonie, małpy, leniwce, oposy, mrówkojady,
- zwierzęta domowe – głównie psy, rzadko koty,
- człowiek,
- w literaturze wspomina się również o możliwości zakażenia podczas transfuzji krwi oraz wewnątrzmacicznego zakażenia płodu.
Pasożyty Leishmania sp. występują w dwóch stadiach rozwojowych:
- amastigota,
- promastigota.
Pierwsza forma ma postać kulistą, pozbawioną wolnej wici. Samice muchówek pobierają wiciowca znajdującego się w postaci amastigota wraz z krwią podczas ukąszenia zwierzęcia lub człowieka. Następnie w przewodzie pokarmowym owada dochodzi do przemiany w promastigota, który staje się wrzecionowatą postacią inwazyjną. Promastigota, po przedostaniu się do organizmu ssaka, ponownie przekształca się w postać amastigota, stając się jednocześnie pasożytem wewnątrzkomórkowym.
Leiszmanioza jako zoonoza (choroba odzwierzęca)
W Europie pierwsze przypadki leiszmaniozy odnotowano u psów w 1903 roku. Od tego czasu choroba była diagnozowana w licznych rejonach całego świata. Obecnie szacuje się, że aż połowa psów może być bezobjawowymi nosicielami choroby. Czas aktywności pasożyta w organizmie psa wynosi od 1 miesiąca do nawet 7 lat. Dotychczas nie potwierdzono jednak, aby właściciele chorych zwierząt byli bardziej narażeni na leiszmaniozę niż pozostali członkowie populacji. Nierozstrzygnięty pozostaje fakt przenoszenia choroby bez udziału muchówek, jednak mechanizm ten należy uznać za prawdopodobny.
Postaci leiszmaniozy
Leiszmanioza może występować w trzech postaciach:
- postać skórna (CL, cutaneous leishmaniasis) spowodowana jest zakażeniem L. infantum, L. major, L. tropica lub L. aethiopica. Jest ona charakterystyczna dla następujących rejonów:
- Afganistanu,
- Brazylii,
- Iranu,
- Peru,
- Arabii Saudyjskiej,
- Syrii.
Postać skórna leiszmaniozy nazywana jest białym trądem.
- postać skórno-śluzówkowa (MCL, mucocutaneous leishmaniasis), zwana pendynką, powodowana jest przez L. brasiliensis. Diagnozuje się ją przede wszystkim w:
- Boliwii,
- Brazylii,
- Peru.
- postać trzewna (VL, visceral leishmaniasis), która jest wywołana przez L. donovani, L. infantum oraz L. chagasi. Tereny narażone na wystąpienie tej postaci leiszmaniozy:
- Bangladesz,
- Brazylia,
- Indie,
- Sudan.
Ta postać leiszmaniozy określana jest również jako choroba kala-azar, czarna choroba lub gorączka dum-dum.
Obszary występowania leiszmaniozy
Obszary endemicznego występowania leiszmaniozy obejmują aż 350 milionów ludzi zamieszkujących około 100 krajów Ameryki Środkowej i Południowej, Afryki, Azji, Europy Południowej oraz Środkowego Wschodu. Leiszmanioza nie występuje natomiast w Australii i Oceanii. Obecnie szacuje się, że na chorobę cierpi aż 12 milionów osób na całym świecie, a każdego roku diagnozowanych jest nawet 2-2,5 miliona nowych przypadków zakażenia wiciowcem Leishmania sp.
Kraje europejskie, w których występuje najwyższe ryzyko zachorowania na leiszmaniozę to:
- Portugalia,
- Hiszpania,
- południowa Francja,
- Włochy,
- Sycylia,
- Bułgaria,
- Turcja,
- Grecja,
- Kreta,
- dawna Jugosławia,
- południowa Rosja.
Jakie są objawy leiszmaniozy?
W przypadku zakażenia wiciowcem Leishmania sp. objawy i dolegliwości uzależnione są od postaci choroby, która wystąpiła u danego pacjenta.
1. Postać skórna
Stanowi ona najłagodniejszą postać leiszmaniozy, w przypadku której dolegliwości mogą ustąpić samoistnie. W miejscu ukąszenia przez owada pojawiają się szpecące, zanikowe blizny. Warto jednak wspomnieć, że po pewnym czasie może nastąpić nawrót objawów, które obejmują dodatkowo zmiany w obrębie błon śluzowych. Okres wylęgania choroby wynosi od kilku tygodni do nawet kilku lat od momentu zarażenia. W postaci skórnej charakterystycznymi objawami są:
- pojedyncze lub rozsiane owrzodzenia (szczególnie w obrębie twarzy i rąk),
- zwiększona łamliwość paznokci i włosów,
- ciemne zabarwienie skóry występujące w okolicy ust i policzków, na rękach, stopach oraz w linii środkowej brzucha,
- opisywano również nietypowe warianty kliniczne, m.in.:
- odmiana toczniowa,
- odmiana różycowa,
- odmiana brodawkowata,
- odmiana łuszczycopodobna,
- odmiana półpaścopodobna,
- odmiana wypryskowa,
- odmiana przypominająca raka płaskonabłonkowego skóry.
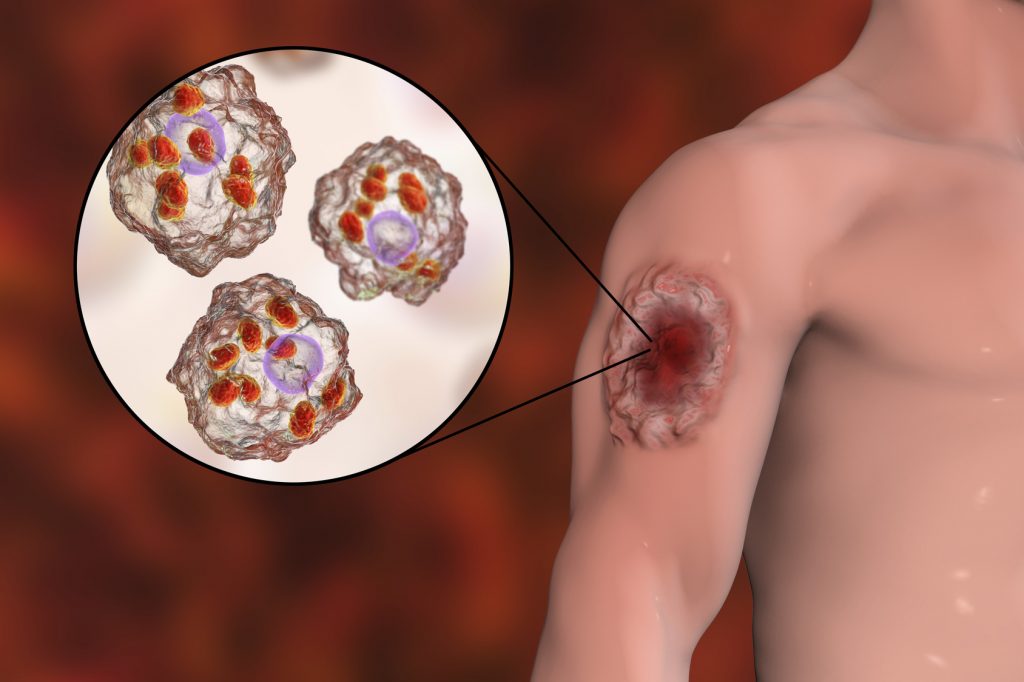
2. Postać skórno-śluzówkowa
Dochodzi w niej do:
- zniekształceń twarzy,
- uszkodzeń tkanek miękkich, chrząstek i kości nosa.
Okres wylęgania wynosi od 2 do 16 tygodni, czemu towarzyszą:
- pojawienie się grudek i krwawiących owrzodzeń,
- obrzęk węzłów chłonnych.
3. Postać trzewna
Postać ta jest najcięższą odmianą leiszmaniozy. Może prowadzić do zgonu pacjenta. Okres wylęgania trwa od kilku tygodni do 6 miesięcy, a szczególną grupę pacjentów stanowią dzieci od 1 do 4 roku życia. Zdiagnozowane przypadki są też ściśle powiązane ze współistniejącym zachorowaniem na AIDS. Postać trzewna leiszmaniozy może klinicznie objawiać się:
- zmianami w obrębie śledziony i wątroby, w których występują grudki w postaci ziarniniaków (nagromadzenie komórek układu odpornościowego),
- owrzodzeniami w obrębie błony śluzowej jelita,
- luźnymi stolcami,
- uszkodzeniem szpiku kostnego, co prowadzi do niedokrwistości, trombocytopenii oraz leukopenii,
- powiększeniem węzłów chłonnych.
Leiszmanioza – rozpoznanie i diagnostyka
Rozpoznanie i diagnostyka leiszmaniozy powinny opierać się na:
- szczegółowym wywiadzie lekarskim,
- obrazie klinicznym,
- analizie materiału pobranego ze zmian skórnych (barwienie metodą Giemsy lub hodowla na podłożu agar z krwią),
- badaniu histopatologicznym materiału pobranego w wyniku biopsji,
- metodach genetycznych z wykorzystaniem reakcji łańcuchowej polimerazy (PCR, ang. polymerase chain reaction),
- analizie serologicznej (przydatna w diagnostyce postaci trzewnej, natomiast może dawać fałszywie ujemne wyniki w przypadku postaci skórnej),
- wykluczeniu innych chorób, takich jak:
- nowotwory,
- grzybica,
- gruźlica,
- kiła,
- trąd
- sarkoidoza (choroba autoimmunologiczna związana z pojawianiem się guzków zapalnych, głównie w obrębie płuc i węzłów chłonnych).
Leiszmanioza – leczenie
Leczenie choroby uzależnione jest od postaci, która dotyka danego pacjenta, np. część przypadków leiszmaniozy skórnej nie wymaga farmakoterapii, z kolei w innych przypadkach konieczne może okazać się stosowania długiego i trudnego leczenia, które polega na podaniu choremu związku:
- 5-wartościowego antymonu,
- ketokonazolu,
- itrakonazolu,
- dapsonu,
- miltefozyny,
- paromomycyny,
- pentamidyny,
- liposomalnej formy amfoterycyny B.
Profilaktyka leiszmaniozy
Do tej pory nie opracowano szczepionki przeciw leiszmaniozie. Możesz jednak poczynić pewne kroki, które mogą Cię przed nią uchronić.
- Stosuj środki odstraszające owady i chroniące przed ich ukąszeniem.
- Zamontuj moskitiery w oknach swojego domu.
- Zakładaj odzież i odpowiednie nakrycie głowy, które uchronią Cię przed ukąszeniem owada.
- Unikaj przebywania w miejscach, które narażone są na największą aktywność owadów przenoszących pierwotniaki (zwłaszcza w nocy).
Choroba spowodowana przez pasożytnicze wiciowce Leishmania sp. stanowi poważny problem zdrowotny, szczególnie w regionach tropikalnych. Istnieje prawdopodobieństwo, że w przyszłości leiszmanioza będzie coraz częściej diagnozowana również w innych częściach świata, dlatego ważne jest rozpowszechnianie wiedzy na jej temat.
Źródła:
- Czepiel, J., Biesiada, G., Lesniak, M. R., Salamon, D., Jaworek, A., Wojas-Pelc, A., … & Garlicki, A. (2010). Cutaneous leishmaniasis in a patient returning from Morocco. Przeglad Dermatologiczny, 97(4), 260.
- Glinski, Z. (2016). Czy leiszmanioza odzwierzęca zagraża Europie?. Życie Weterynaryjne, 91(03).
- Hadaś, E., & Derda, M. (2014). Rośliny lecznicze w chorobach wywołanych przez pasożytnicze pierwotniaki. Hygeia, 49(3), 442-448.
- Korzeniewski, K. (2018). Choroby skóry u powracających z podróży. Varia Medica, 2(6), 516-526.
- Sapierzyński, R., Wojtczak, M., Sapierzyńska, E., & w Piasecznie, W. (2008). Leiszmanioza u psów. Życie Weterynaryjne, 83(2), 113-117.
- Siński, E. (2017). Pasożytnicze pierwotniaki krwi potencjalnym zagrożeniem bezpieczeństwa krwiodawstwa w świetle doniesień prezentowanych na konferencji „Aktualne problemy dotyczące czynników zakaźnych przenoszonych przez krew”(10 marca 2017 r., Warszawa). Journal of Transfusion Medicine, 10(2), 67-72.
- Yosef, T., Reszke, R. P., & Szepietowski, J. (2018). Lupoid mucocutaneous leishmaniasis. Przegląd Dermatologiczny, 105(4), 534.















